Туберкулез: затянувшиеся проводы

Чем больше успехи в борьбе с болезнью, тем меньше мы ее боимся.
Чем меньше мы ее боимся, тем опаснее она становится.
Автор: Борис Жуков
Опубликовано: 27 января 2015 г.
«Мы имеем все основания надеяться, что недалеко то время, когда в нашей стране туберкулез будет ликвидирован».
«Здоровье» № 12, 1960 год, профессор В. Л. Эйнис
Полвека назад у врачей были серьезные основания для оптимизма: и заболеваемость туберкулезом, и смертность от этой болезни год от года неуклонно сокращались. Никому и в страшном сне не снилось, что спустя 25–30 лет смертоносная бацилла перейдет в контрнаступление. И не только в СССР, но и по всему миру.
Вместе навсегда?
 Туберкулез сопутствует человечеству на протяжении всей его истории. Следы этой болезни обнаруживаются у египетских и перуанских мумий, ее симптомы упоминаются в знаменитом вавилонском Кодексе Хаммурапи, ее подробное описание можно найти в трудах Гиппократа. Но только в 1882 году знаменитый микробиолог Роберт Кох окончательно доказал инфекционную природу туберкулеза, выделив его возбудителя. В современной систематике эта бактерия носит имяMycobacterium tuberculosis(впрочем, вызывать заболевание могут и ее ближайшие родичи – чаще всегоM.bovisиM.africanum), но ее и сегодня нередко называют «палочка Коха».
Туберкулез сопутствует человечеству на протяжении всей его истории. Следы этой болезни обнаруживаются у египетских и перуанских мумий, ее симптомы упоминаются в знаменитом вавилонском Кодексе Хаммурапи, ее подробное описание можно найти в трудах Гиппократа. Но только в 1882 году знаменитый микробиолог Роберт Кох окончательно доказал инфекционную природу туберкулеза, выделив его возбудителя. В современной систематике эта бактерия носит имяMycobacterium tuberculosis(впрочем, вызывать заболевание могут и ее ближайшие родичи – чаще всегоM.bovisиM.africanum), но ее и сегодня нередко называют «палочка Коха».
В конце XIX века врачи уже умели выявлять болезнь и знали ее причину, но по-прежнему не могли ни лечить, ни предупреждать ее. Туберкулезному больному, как правило, прописывали обильное и разнообразное питание, свежий воздух, прогулки; советовали не переутомляться. Если позволяли финансовые возможности, больного отправляли на курорт – как правило, горный, но в России чахоточным обычно рекомендовали Крым. В особо тяжелых случаях врачи решались на операцию – удаление части легочной ткани или даже целиком одного из легких.
В некоторых случаях это действительно помогало: прекращался кровавый кашель, страшные каверны рубцевались. Но около половины тех, у кого развивалась болезнь, умирали в течение одного-двух лет, а у большинства остальных туберкулез переходил в хроническую форму – и это слабо зависело от проводимого лечения. В начале ХХ века в европейских городах на долю туберкулеза и осложнений после него приходилось от одной седьмой до четверти всех смертей. Особенно обильную дань болезнь собирала в темных и затхлых подвалах, ночлежках, фабричных общежитиях и казармах, тюремных камерах. Но от нее умирали и миллионеры, и модные художники и писатели, и светские красавицы, и даже члены монарших фамилий.
По оценке ВОЗ, туберкулезными бациллами инфицировано около трети всего человечества (более двух миллиардов человек), и эта доля мало меняется несколько последних десятилетий. Однако в большинстве случаев заражение не приводит к развитию болезни. Исследования показывают, что вероятность развития активного туберкулезного процесса в первые два года после заражения – около 8%. В более поздние сроки эта вероятность значительно снижается, но никогда не достигает нуля.
Золотой век фтизиатрии
 В 1919 году во Франции врач Альбер Кальмет и ветеринар Камиль Герен создали, наконец, эффективную вакцину от туберкулеза из живых микобактерий, специально выведенных на основе родственного вида –Mycobacteriumbovis. К этим укрощенным микробам, известным как БЦЖ (BCG – от Bacillus Calmette – Guerin, «бацилла Кальмета – Герена»), восходит большинство противотуберкулезных вакцин, применяемых в мире по сей день. Вакцина предотвращала заражение, но лечить тех, кто уже болен, было по-прежнему трудно: капсула палочек Коха делает их неуязвимыми для многих антибактериальных препаратов. Против них оказались бессильны и «волшебные пули» Пауля Эрлиха – сульфаниламиды, и открытый в 1928-м Александром Флемингом первый антибиотик пенициллин. Но в 1943 году американский микробиолог Зельман Ваксман выделил из почвенных грибов-лучевиков антибиотик стрептомицин, перед которым не устояли латы микобактерий.
В 1919 году во Франции врач Альбер Кальмет и ветеринар Камиль Герен создали, наконец, эффективную вакцину от туберкулеза из живых микобактерий, специально выведенных на основе родственного вида –Mycobacteriumbovis. К этим укрощенным микробам, известным как БЦЖ (BCG – от Bacillus Calmette – Guerin, «бацилла Кальмета – Герена»), восходит большинство противотуберкулезных вакцин, применяемых в мире по сей день. Вакцина предотвращала заражение, но лечить тех, кто уже болен, было по-прежнему трудно: капсула палочек Коха делает их неуязвимыми для многих антибактериальных препаратов. Против них оказались бессильны и «волшебные пули» Пауля Эрлиха – сульфаниламиды, и открытый в 1928-м Александром Флемингом первый антибиотик пенициллин. Но в 1943 году американский микробиолог Зельман Ваксман выделил из почвенных грибов-лучевиков антибиотик стрептомицин, перед которым не устояли латы микобактерий.
Последующие сорок лет стали золотым веком фтизиатрии (так называется раздел медицины, посвященный туберкулезу и борьбе с ним). Курс инъекций стрептомицина полностью излечивал больных самыми агрессивными формами чахотки. За одно поколение смертность от туберкулеза упала в десятки раз. В 1950 году в США на каждые 100 000 жителей пришлось 25 смертей от туберкулеза и его последствий, в 1987-м – 0,8. В Великобритании за это же время показатель упал с 39 до 1, во Франции – с 59 до 1,8, в Японии – со 162 до 4,1. Примерно такая же картина наблюдалась и с заболеваемостью: цифры в разных странах были разными, но тенденция – одна и та же. Казалось, еще немного – и «чума XIX века» будет полностью побеждена и списана в архив истории медицины.
Ежегодно в мире регистрируется около 9 миллионов новых случаев заболевания туберкулезом. От этой болезни и ее осложнений ежегодно умирают около 1,5 миллиона человек. В последние годы оба этих показателя медленно снижаются.
Ответный удар
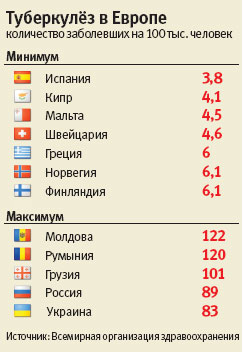 В середине 1980-х годов практически во всех странах мира заболеваемость туберкулезом перестала снижаться, а во многих начала расти. Отчасти это было связано с известной самоуспокоенностью и врачей, и общества. По мере того как туберкулез превращался из одного из главных убийц в редкую болезнь социальных маргиналов, становилось все труднее убедить людей делать детям прививки и регулярно проходить флюорографию. Но главный сюрприз преподнесли сами микобактерии.
В середине 1980-х годов практически во всех странах мира заболеваемость туберкулезом перестала снижаться, а во многих начала расти. Отчасти это было связано с известной самоуспокоенностью и врачей, и общества. По мере того как туберкулез превращался из одного из главных убийц в редкую болезнь социальных маргиналов, становилось все труднее убедить людей делать детям прививки и регулярно проходить флюорографию. Но главный сюрприз преподнесли сами микобактерии.
Уже в самом начале эры антибиотиков врачи обнаружили, что микроорганизмы способны выработать устойчивость практически к любому веществу. В ответ медики начали применять сразу несколько препаратов, действующих на разные биохимические системы микробов. В частности, для лечения туберкулеза применялась триада: стрептомицин, изониазид и парааминосалициловая кислота. Но оказалось, что палочки Коха могут выработать устойчивость и сразу к нескольким препаратам. К концу 1980-х штаммы со множественной лекарственной устойчивостью стали сущим бедствием для фтизиатрии.
В России и других постсоветских странах к общемировой проблеме добавились собственные осложнения. Во-первых, возвращение туберкулеза совпало с кризисом советской системы здравоохранения, разом лишившейся и административных рычагов, и материально-финансовых ресурсов. Во-вторых, экономические реформы и политические изменения привели к появлению больших групп населения, «выпавших» из общественного здравоохранения (беженцы, трудовые мигранты, бомжи и т. д.). При этом их условия жизни, гигиенические привычки и другие характеристики весьма способствуют заражению туберкулезом, а высокая миграционная активность – его распространению.
Но главными воротами для «второго пришествия туберкулеза» стали тюрьмы и следственные изоляторы. Вечно переполненные, лишенные солнечного света, почти не проветриваемые камеры превратились в настоящие цеха по производству и выпуску на волю туберкулезных микробов. Тюремная медицина, страдавшая от нехватки финансов и лекарств еще сильнее, чем обычная, широко применяла «сокращенные» схемы лечения… и тем содействовала появлению штаммов с множественной лекарственной устойчивостью. Вдобавок среди завсегдатаев российских тюрем распространен обычай намеренно заражать себя туберкулезом, чтобы получить положенные таким больным льготы – усиленное питание, освобождение от тяжелых работ и т. д.
В результате заболеваемость туберкулезом в России за 10 лет выросла почти втрое – с 33,2 случаев на 100 тысяч населения в 1990 году до 90 – в 2000-м. И если в развитых странах рост заболеваемости туберкулезом (также происходивший в эти годы, хотя и не столь бурно) не сопровождался ростом смертности от него, то в России смертность выросла почти пропорционально заболеваемости: с 8,4 на 100 тысяч населения в 1987 году до 22,6 – в 2005-м. Во второй половине 90-х – начале 2000-х туберкулез убивал в России ежегодно втрое больше людей, чем все остальные инфекционные и паразитарные болезни, вместе взятые.
Казалось, нас ждет возвращение к ситуации столетней давности. Но усилия, приложенные спохватившимся общественным
здравоохранением начиная с 1998 года, постепенно дали результаты: сначала заболеваемость туберкулезом, а затем и смертность от него пошли на убыль. В последние годы заболеваемость снижалась ежегодно на 5–7%, и в 2013 году составила 63 случая на 100 тысяч населения. Показатель смертности в том же году составил 11,4 – то есть за последние 8 лет смертность от туберкулеза удалось снизить вдвое. Однако настораживает то, что среди вновь выявляемых случаев туберкулеза год от года растет доля тех, что вызваны множественно-устойчивыми штаммами. Их лечение требует применения новых лекарств, поиск и разработка которых занимают слишком много времени.
Контрнаступление туберкулеза остановлено, он вновь отступает, но теперь уже никто не обольщается надеждой на скорую ликвидацию этой болезни. Всем ясно: борьба с ней будет долгой и тяжелой и в ней возможны неприятные неожиданности.
Еще в XIX веке было известно, что восприимчивость человека к туберкулезу увеличивается при недоедании и переутомлении. Сейчас на первый план выходят такие факторы повышения чувствительности, как курение(особенно интенсивное – более 20 сигарет в день),сахарный диабет, хронический стресс. Наиболее значимым фактором в мире в целом стала ВИЧ-инфекция.
Борьба с туберкулезом – для всех
БЦЖ – вакцина против туберкулеза, которая содержит живых ослабленных возбудителей коровьей туберкулезной палочки. Выработав иммунитет против них, организм обретает способность своевременно обнаружить и обезвредить возбудителей настоящего туберкулеза.
Эффективность вакцины, по разным клиническим исследованиям, оценивается в 60–80%. Именно поэтому в России и многих других странах практикуется массовая вакцинация: даже если у конкретного ребенка не сформируется иммунитет, он будет застрахован от заражения благодаря тому, что большинство людей вокруг него невосприимчивы к туберкулезу.
Реакция Манту – это не прививка, а диагностический метод. Под кожу вводится туберкулин, раствор молекулярных «обломков» туберкулезных бактерий, содержащий их основные антигены. Если иммунная система человека ранее не сталкивалась с этими антигенами, кожная реакция будет слабовыраженной. И наоборот, интенсивная реакция – крупное уплотнение, а в некоторых случаях даже образование гнойника – указывает на то, что иммунная система пациента может быть «настроена» на туберкулез, то есть уже знакома с этими бактериями. В этом случае необходима консультация фтизиатра.
Флюорография органов грудной клетки – рентгенологическое исследование, позволяющее обнаружить патологические изменения ткани легких, в том числе связанные с туберкулезом, задолго до появления его симптомов. Обычному человеку рекомендуется проходить это исследование 1 раз в 2 года. А некоторые группы людей (например, работники родильных домов) обязаны делать флюорографию 2 раза в год.
Бронированный микроб
 В чем особенности возбудителя туберкулеза – и как они определяют характер болезни?
В чем особенности возбудителя туберкулеза – и как они определяют характер болезни?
Микобактерия, или палочка Коха, покрыта толстой капсулой из полисахаридов. Можно сказать, что это настоящая броня – прочная, жесткая, устойчивая к губительным для большинства бактерий веществам. На поверхности предметов и в частицах пыли бактерия сохраняет жизнеспособность в течение многих дней, в воде – до 5 месяцев. Она не погибает в кислой среде (где большинство бактерий живет не больше нескольких минут), до 5 часов остается живой после обработки хлорными дезинфектантами, в высушенном виде выдерживает до 25 минут кипячения. Но за все надо платить. Сквозь такие латы невозможно выставить наружу жгутик – поэтому микобактерии не способны к активным движениям. Непростой задачей становится и деление бронированной клетки – туберкулезные бактерии размножаются на редкость медленно (из-за чего их выделение и идентификация заняли у Коха целых 17 лет).
Естественная среда обитания для туберкулезной палочки – организмы теплокровных животных, в том числе человека. Она может проникать в тела своих жертв разными путями – с пищей, при кожном контакте и т. д., и способна поражать почти любые ткани – от кожи до мозга. Но самый удобный вход в организм для нее – дыхательные пути. Свыше 80% случаев туберкулеза – это туберкулез органов дыхания, чаще всего легких.
Долгое время считалось, что туберкулезные бациллы попали в человеческую популяцию от животных (скорее всего, от крупного рогатого скота) при их одомашнивании. В 2013 году международная группа исследователей на основании анализа геномов 259 образцов M. tuberculosis, собранных по всему миру, сделала вывод, что их общий предок существовал около 70 тысяч лет назад (т. е. задолго до одомашнивания первых животных) в Восточной Африке. Возможно, что знакомство человеческого рода с туберкулезом еще более давнее: изменения, характерные для этой болезни, были найдены на костях Homo erectus, жившего полмиллиона лет назад на территории современной Турции.
Коварные каверны
Что же происходит в организме при вторжении в него палочек Коха? Полисахаридная броня микобактерий почти лишена антигенных свойств, поэтому реакция иммунной системы на вторжение развивается довольно медленно. Все же через некоторое время к месту вторжения прибывают клетки-пожиратели – макрофаги, поглощающие незваных гостей и отправляющие их в специальные внутриклеточные пищеварительные емкости – лизосомы. Но доспехи палочки Коха почти неуязвимы для лизосомных ферментов. Поглощенный микроб не только остается живым, но и постепенно разрушает изнутри поглотившую его клетку. В конце концов макрофаг погибает (при этом ферменты лизосом выходят в межклеточную среду и начинают разрушать окружающую ткань), а палочки вновь оказываются на свободе и продолжают размножаться.
Тем временем к месту действия подтягиваются особые клетки – Т-хелперы. Макрофаги предъявляют им для ознакомления ключевые фрагменты микробных белков. Ознакомившись с ними, Т-хелперы санкционируют применение спецсредства – так называемого «кислородного взрыва». Активированные ими макрофаги начинают интенсивно вырабатывать перекись водорода и другие активные соединения кислорода. Эти в высшей степени агрессивные вещества разрушают броню микобактерий и сжигают выделяемые ими вещества, которыми те блокируют ферменты лизосом.
Если иммунных клеток достаточно много, они локализуют очаг вторжения, подавляя размножение и распространение микобактерий. Но какое-то число микробов остается в организме на многие годы, часто до конца жизни. Они не активны и их присутствие даже полезно: они держат иммунную систему в тонусе. Но побежденные палочки всегда готовы вновь активизироваться, если иммунитет по каким-либо причинам ослабнет.
Но если микобактериям удалось размножиться до некоторой критической массы, макрофаги не успевают поглощать микробов и, объевшись ими, массово гибнут. На поверхности пораженной ткани появляются характерные бугорки (по которым болезнь и получила свое название: «бугорок» на латыни – tuberculum; в старой русской медицинской литературе некоторые формы туберкулеза именовали «бугорчаткой»). Внутри них находятся пузырьки, заполненные жидкостью с остатками погибших клеток – в том числе ферментами лизосом, разрушающими ткань. Такая жидкость представляет собой идеальную питательную среду для микобактерий. Палочки множатся, пузырьки растут, сливаются, разъедают ткань все глубже, превращаясь в туберкулезные каверны. Очаг разрушения раздражает легкие – человек кашляет. В какой-то момент разрушение доходит до кровеносных сосудов – в кашле появляется кровь. Так выглядит легочный туберкулез (знаменитая чахотка), но примерно то же самое происходит в любом пораженном микобактериями органе.

Материал с сайта журнала "Здоровье":http://zdr.ru/articles/tuberkulez_zatyanuvshiesya_provody